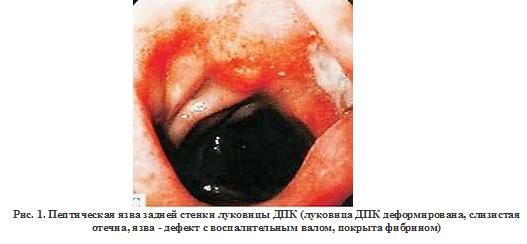
Причиной острого кровотечения из верхних отделов ЖКТ (ВК) более чем в 50% случаев является пептическая язвенная болезнь (чаще - язва двенадцатиперстной кишки (ДПК), чем желудка) (рис. 1). По частоте встречаемости вторую позицию занимают острые кровотечения из варикозных вен пищевода и желудка и острых эрозивно-язвенных поражений гастродуоденальной слизистой оболочки (печеночная портальная гастропатия - ППГ), появление которых сопутствует хроническим заболеваниям печени с портальной гипертензией.
Несколько реже к развитию острого ВК приводят заболевания, среди которых необходимо выделить:
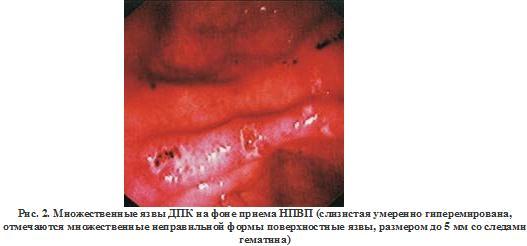
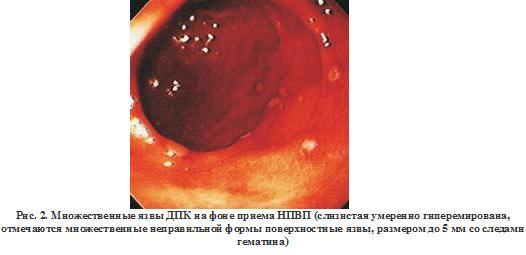
Известно, что более 80% острых ВК не носят фатального характера и останавливаются самопроизвольно. В большинстве случаев это происходит в течение 12 часов от начала ВК, еще до поступления в стационар или через несколько часов после госпитализации. В оставшихся 20% случаев кровотечение самопроизвольно не останавливается и при массивной кровопотере может осложниться развитием геморрагического шока (табл. 1).
| 1 степени (легкая) | 2 степени (средней тяжести) | 3 степени (тяжелая) | |
| Общее состояние | удовлетворительное | средней тяжести | тяжеолое, шок |
| ЧСС лежа (мин) | < 100 | < 110 | > 110 |
| САД (мм.рт.ст.) | > 100 | > 90 | < 90 |
| Постуральная гипотензия и тахикардия | нет | выражена | выражена |
| ЦВД (см.вод.ст.) | 5 - 15 | 1 - 5 | < 1 |
| Нарушение сознания | нет | тревога, испуг | возбуждение, дезориентация, кома |
| Диурез (мл/сут) | > 1550 | < 1000 | < 300 |
| ОЦК потеря от нормы (%) | < 20 | < 30 | > 30 |
| Предпологаемая кровопотеря (мл) | 500 | 1000 | > 1000 |
Ориентировочная оценка объема кровопотери не всегда коррелирует с тяжестью состояния пациента, которое часто зависит от способности организма компенсировать кровопотерю, и обусловлена множеством взаимосвязанных факторов. Вследствие этого целостная оценка прогноза ВК более важна для практики, поскольку позволяет интегрировать реальные симптомы тяжелого состояния больного с рядом неблагоприятных анамнестических и демографических признаков [22]. К их числу авторы относят:
Прогнозирование исхода ВК прямо влияет на профильность госпитализации пациента: больные с умеренно выраженным, тяжелым и прогностически неблагоприятным кровотечением должны быть госпитализированы в отделение интенсивной терапии. Однако вне зависимости от доклинического прогноза исхода ВК госпитализации подлежат все пациенты, поскольку в любом случае нуждаются в экстренной эзофагогастродуоденоскопии.
Для оценки параметров кровотечения при эндоскопии применяют шкалу Forrest, в соответствии с которой описывают активное, состоявшееся или остановившееся желудочно-кишечное кровотечение. При продолжающемся ВК выполняют эндоскопический гемостаз, варианты которого представлены в таблице 2.
| Метод | Тип | Основной механизм действия |
| Термические | Электрокоагуляция Термокоагуляция Лазерная фотокоагуляция Аргоноплазменная коагуляция | Стимуляция тромбообразования в кровоточащем сосуде |
| Инъекционные | Эпинефрин | Вазоконстрикция |
| Алкоголь Склерозанты | Химическая коагуляция+дегидратация | |
| Цианакрилаты Фибриновый клей | Пломбировка | |
| Механические | Клипирование, лигирование | Сдавление сосуда |
Выбор способа эндоскопического гемостаза во многом определяется предполагаемой тактикой дальнейшего лечения, а также риском рецидива ВК. По данным литературы, у 9-ти пациентов из 10-ти первичное ВК удается остановить при помощи эндоскопического лечения [11]. В любом случае эндоскопический гемостаз сегодня рассматривается, как составная часть "агрессивного" комбинированного консервативного лечения ВК. Такая стратегия в подавляющем большинстве случаев позволяет вовсе избежать неотложного хирургического вмешательства или отсрочить операцию до момента стабилизации состояния больного [1,4,14,15]. Так или иначе, около 10% пациентов в связи с неконтролируемым кровотечением или высоким риском рецидива ВК проводят экстренное или отсроченное хирургическое вмешательство, летальность при котором находится на уровне 10-13% [15,21].
В целом смертность при ВК составляет 8-10%, а при кровотечении из варикозных вен пищевода и желудка достигает 30-40%. Важно, что этот показатель, несмотря на значительные достижения в лечении и профилактике язвенной болезни и огромный прогресс в области эндоскопического гемостаза, с течением времени меняется очень незначительно [15,21].
Фармакологическая коррекция кровопотери
Вне зависимости от этиологии главной причиной общей летальности при ВК остается массивная кровопотеря. Как можно более ранняя фармакологическая коррекция кровопотери позволяет не допустить углубления тканевой гипоксии и гемостатических нарушений и является ключом к предупреждению неблагоприятных исходов ВК.
Как уже говорилось, при ВК тахикардия, артериальная гипотензия и постуральное падение АД указывают на низкий внутрисосудистый объем циркулирующей крови (ОЦК) (табл. 1). На догоспитальном этапе его восстановление при отсутствии симптомов острой ишемии внутренних органов целесообразно начинать с инфузии физиологического раствора (NaCl 0,9%). Пациентам с задержкой натрия в организме (на фоне асцита или периферических отеков) следует немедленно начать введение 5%-ного раствора декстрозы. При отсутствии эффекта от инфузии кристаллоидных растворов следует в течение часа ввести 500 мл - 1 л коллоидного раствора, после чего медленно продолжать инфузию солевых растворов вплоть до получения препаратов крови. Во время инфузии растворов необходимо следить за диурезом и катетеризировать мочевой пузырь при появлении олигурии. Своевременное восстановление ОЦК позволяет добиться диуреза, превышающего 30 мл/ч. С другой стороны, энергичная перфузионная терапия не должна приводить к перегрузке объемом (ее признаками являются повышение ЦВД, набухание яремных вен, отек легких, периферические отеки). В некоторых случаях слишком быстрое введение растворов может вызвать отек легких до того, как будет восстановлен весь потерянный объем крови.
При развитии у больного гипотонии или геморрагического шока помощь оказывают в соответствии с общереанимационными принципами терапии шока. Пациенты, находящиеся в геморрагическом шоке или перенесшие его на догоспитальном этапе, в большинстве случаев после госпитализации нуждаются и в гемотрансфузии. Гемотрансфузия показана при продолжающемся кровотечении, а также при снижении гематокрита менее 30%. Поскольку основной целью переливания крови или эритроцитарной массы является нормализация оксигенации тканей, гемотрансфузию продолжают до момента достижения 30% гематокрита, который и поддерживают на этом уровне. Необходимо помнить, что при продолжающемся кровотечении введение препаратов цельной крови более целесообразно, поскольку это позволяет предотвратить развитие вторичных нарушений гемостаза. После трансфузии нескольких единиц цитратсодержащей крови у больного может уменьшиться уровень кальция сыворотки. Поэтому после переливания каждых 3-4 единиц необходимо введение 10 мл (4,5 мэкв) раствора кальция глюконата. При необходимости следует вводить магний и фосфаты (их уровень низок у лиц, злоупотребляющих алкоголем).
Неспецифическая коррекция коагулопатии также относится к числу мероприятий, проведение которых возможно только в стационаре:
В целом меры по восполнению кровопотери, стабилизации витальных функций и коррекции коагулопатии больного при ВК носят общереанимационный "патогенетический" характер, мало зависят от источника кровотечения и практически не влияют на объем кровопотери. Проведение этиологически направленного консервативного лечения оказывается возможным только после выявления источника ВК при экстренной эндоскопии [1,21,22].
Консервативная терапия после остановки кровотечения
У больных с язвенной болезнью или острыми симптоматическими язвами и эрозиями (пациенты без терминального заболевания печени) целью консервативного лечения после остановки ВК является профилактика раннего рецидива кровотечения, который является основной причиной летального исхода в течение первых 48 часов от начала заболевания. В связи с рецидивирующим или продолжающимся кровотечением умирает каждый 15-й пациент из всех госпитализированных с ВК и, как правило, риск неблагоприятного исхода заболевания у этих больных можно было определить заранее. По данным ряда авторов, этого легко достичь, используя алгоритм стратификации риска повторного кровотечения в процессе активного наблюдения, после успешного консервативного гемостаза [9,13,21]. К числу значимых факторов риска рецидива ВК относят:
Другим методом профилактики рецидива ВК, эффективность которого подтверждена в соответствии с критериями медицины, основанной на доказательствах, является фармакологическое подавление секреции соляной кислоты в желудке с применением либо ингибиторов протонной помпы (омепразол, эзомепразол), либо блокаторов Н2-рецепторов к гистамину (ранитидин, фамотидин). Любой из препаратов, принадлежащих к указанным группам, при внутривенном введении приводит к выраженному уменьшению кислотности в просвете желудка и ДПК, что уменьшает протеолитическую нагрузку на зону кровотечения и способствует устойчивому гемостазу. При этом доказано, что внутривенная терапия омепразолом более существенно, чем аналогичное лечение фамотидином, снижает частоту рецидива кровотечения, развившегося из пептической язвы желудка или ДПК [10,2]. В то же время при лечении острых стрессовых эрозивно-язвенных кровотечений или ВК при НПВП-гастропатии оба препарата были эффективны в равной степени [7,10].
Одним из традиционных, однако потерявших практическое значение методов фармакологической профилактики рецидива ВК при кровотечении из хронической язвы желудка или ДПК является инфузия вазопрессина или терлипрессина в течение первых 48 часов от начала кровотечения.
Введение терлипрессина прямо показано больным с ВК, которых по различным причинам невозможно срочно госпитализировать. При недоступности экстренной эндоскопии на фоне описанного выше патогенетического лечения (терлипрессин 2 мг, внутривенно, каждые 4 часа, в течение 3 суток) параллельно с соматостатином или его синтетическим аналогом октреотидом (50 мкг внутривенно, болюсно; далее 500 мкг в 50 мл изотонического раствора внутривенно капельно со скоростью 5 мл/час).
В случае устойчивого гемостаза пациентам с язвенной болезнью непосредственно после экстренной эндоскопии необходимо назначить комбинированную антихеликобактерную терапию (табл. 3).
| Антисекреторные препараты |
| - ингибиторы протонной помпы (предпочительно) |
| - антогонисты Н2-рецепторов к гистамину |
| Целесообразно инфузионная терапия на старте |
| Антибактериальные препараты |
| - кларитромицин 1г/сут в течение 7 дней перорально |
| - амоксициллин 1г/сут в течение 7 дней перорально |
При кровотечении на фоне НПВП-гастропатии после гемостаза также назначают кобинированное лечение, не имеющее, однако, целью эрадикацию Н.pylori (табл. 4).
| Антисекреторные препараты |
| - ингибиторы протонной помпы |
| - антогонисты Н2-рецепторов к гистамину |
| Целесообразно инфузионная терапия на старте |
| Цитопротекторы |
| - висмута цитрат |
| - мизопростол |
В рекомендациях Второго Маастрихтского консенсуса и рекомендациях Европейской группы по изучению Helicobacter pylori отсутствуют четкие указания на необходимость проведения эрадикационной терапии при острых эрозивно-язвенных поражениях гастродуоденальной зоны. Несмотря на данные ряда научных исследований [16,17], показавших уменьшение риска развития НПВП-ассоциированных поражений гастродуоденальной зоны после эрадикационной терапии, большинство научных работ свидетельствует о неэффективности и нецелесообразности эрадикационной терапии у больных с НПВП- гастропатией [18-20].
У пациентов с терминальным заболеванием печени в 70-80% случаев ВК происходит из варикозных вен пищевода или желудка на фоне портальной гипертензии. Однако в оставшихся 20-30% случаев ВК имеют неварикозное происхождение, а развиваются на фоне печеночной портальной гастропатии [22]. Характерной чертой ВК при портальной гипертензии является его крайне неблагоприятный прогноз, в первую очередь, вследствие выраженного нарушения гемостаза у больных с нарушением паренхиматозной функции печени. В целом консервативное лечение ВК при портальной гипертензии относят к числу паллиативных методов лечения. Доказано, что без инвазивного или оперативного лечения (TIPS, эндоскопической склерозирующей терапии варикозных вен, пересадки печени) у 1/3 пациентов оно в течение 12 месяцев повторяется, а около 30% больных умирают уже после первого ВК.
Тем не менее считается, что при кровотечениях на фоне портальной гипертензии активная фармакотерапия до некоторой степени способна ограничить объем кровопотери при снижении давления в сосудах бассейна воротной вены. Наряду с традиционной фармакотерапией для этой цели сегодня широко применяют соматостатин и его аналоги (табл. 5).
| Вазопрессин 120 ЕД (6 мл) на 250 мл 5% декстозы. Ввести 50 мл в течение 15 мин, а далее 50 мл/час в течение 12 часов Терлипрессин 2 мг каждые 4 часа |
| Изосорбида мононитрат 60 мг/сутки при условии, что САД >90 мм.рт.ст. |
| β-блокаторы (пропрапонол) 80 мг/сутки |
| Соматостотин 6мг/500 мл изотонического р-ра/сутки Октреотид 500 мкг/50 мл изотонического р-ра, внутревенно капельно, со скоростью 5мл/час |
По данным большинства авторов, введение соматостатина является наиболее эффективным, быстродействующим и безопасным средством контроля ВК из варикозных вен и повреждений гастродуоденальной слизистой при ППГ [9,12,14].
Подводя итог обзору фармакологических средств, применяемых при ВК, необходимо подчеркнуть, что методы консервативной терапии занимают все большее место в лечении кровотечений из верхнего отдела ЖКТ. Основными точками приложения фармакотерапии при ВК являются: